
R-2024-053
【全文PDFはこちら】
|
1.健康の社会的決定要因(SDOH)の定義とその意義 |
1.健康の社会的決定要因(SDOH)の定義とその意義
健康の社会的決定要因(Social Determinants of Health, SDOH)は、健康に直接的または間接的に影響を与える経済的・社会的・環境的要因を指します。具体的には、収入、教育、職業、住居状況、社会的支援、医療アクセス、地域環境などが挙げられます[1]。これらの要因は、個人の健康行動や医療サービスの利用状況を決定するだけでなく、健康の不平等の原因ともなります。世界保健機関World Health Organization (WHO)は、SDOHを「人々が生まれ、成長し、生活し、働き、老いる状況」として定義し、これらが政策、経済、社会環境により規定されているとしています[2]。特に近年、これらの要因がもたらす健康格差が政策や研究の中で強調されており、世界的に重要なテーマとして認識されています。研究によれば、社会的要因が健康に及ぼす影響は、遺伝的要因や個人の行動要因よりもはるかに大きいとされています[3]。
また、健康の不平等がどのようにして生まれるかについても重要な議論があります。健康の社会的決定要因が適切に対処されなければ、貧困層や少数派において健康格差が広がるという点が、多くの研究で指摘されています[4]。特に、教育や雇用の機会が限られている人々が、健康リスクにさらされやすくなるという現象は世界的にも共通した課題です。
このようなSDOHの重要性に対する国際的な認識は、2011年の「健康の社会的決定要因に関する世界会議」において改めて強調されました。この会議は、WHO主導のもと、各国の政策決定者、学者、医療専門家などが集まり、健康格差を縮小するための具体的な対策が議論されました。この会議の成果文書である「リオ政治宣言」では、健康の社会的決定要因に関する政策を各国が強化することが求められ、健康格差を縮小するための多岐にわたる政策の導入が推奨されました[5]。この会議を契機に、各国の政府や保健機関はSDOHに基づく政策を積極的に導入し始め、特に貧困や不平等の是正を目的とした施策が進められています。例えば、カナダやスウェーデンなどでは、SDOHを考慮した健康政策の設計に力を入れており、健康の社会的決定要因が公衆衛生の核心的要素として位置づけられるようになっています。
2.主要なフレームワークと国際的な動向
健康の社会的決定要因を理解するために、さまざまなフレームワークが提唱されてきました。SDOHを理解するための主要なフレームワークとして、いくつかの国際的なモデルが存在します。その中でも、WHOの「社会的決定要因の枠組み」は、その一つです。このモデルは、健康に影響を与える要因を「構造的決定要因」と「中間的決定要因」の2つに分類しています。構造的決定要因には、経済的地位や教育レベル、職業、ジェンダー、人種などの社会的地位を決定する要素が含まれ、これが間接的に健康に影響を与えるとされています。一方で、中間的決定要因には、生活環境や行動、心理社会的なリスク要因、さらには医療サービスへのアクセスが含まれます[6]。
図1 健康の社会的決定要因に関する概念的枠組み
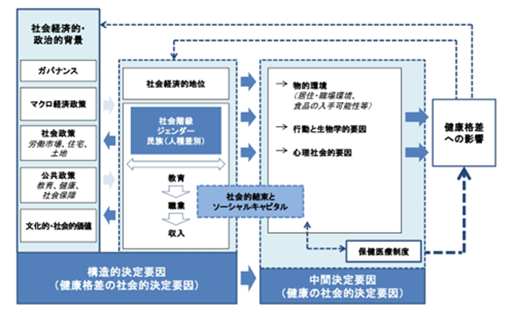 (厚生労働省資料[7])
(厚生労働省資料[7])
最も広く受け入れられているモデルの1つが、DahlgrenとWhiteheadによって1991年に提唱された「レインボーモデル」です。このモデルは、健康の決定要因を同心円状に配置し、個人の要因(年齢、性別、遺伝的要因)から、ライフスタイル、コミュニティ、生活環境、そして最外縁に政策的要因を配置しています[8]。時には、このレインボーの中にある、個人レベルはミクロレベル、コミュニティなどのレベルはメゾレベル、そして一番外はマクロレベルと介入するべきレベル感を提供することも可能であり、健康に影響を与える多層的な要因の相互作用を視覚的に示すものとして非常に有用です。
図2 健康の社会環境モデル
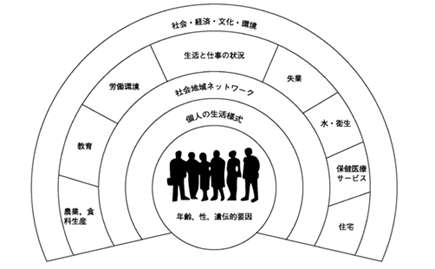
(健康の社会的決定要因(12)「健康格差への取り組みと健康影響評価」[9]より)
また、WHOは、SDOHに対する包括的な政策提言を行うために、2005年に「健康の社会的決定要因委員会(Commission on Social Determinants of Health)」を設置し、2008年に報告書を発表しました。この報告書では、SDOHがいかにして健康の不平等を引き起こすかを分析し、各国政府が取り組むべき政策的な対応策を提言しています。特に、政策決定の場におけるSDOHの取り扱いが不十分であることを強調し、すべての政府が健康の公平性を促進するための政策を実施すべきであるとしています。
国際的な動向としては、欧米諸国を中心に、健康の公平性(health equity)に重点を置いた政策が進められています。特に、北欧諸国では、社会福祉制度の強化や経済格差の縮小を通じて、健康の不平等を是正する取り組みが行われています[10]。アメリカでも同様に取り組まれているものの、特定の地域や人種における健康格差が依然として深刻であり、対応が遅れているとの指摘もあります[11]。健康の社会的決定要因に関して包括的な政策を発表し、医療保険制度や地域保健の改善に取り組んでいますが、長期的な影響はまだ見えていません。
3.日本におけるSDOHの一般的課題 ~マクロでみる健康格差~
日本におけるSDOHに関する議論は、まず日本の国民皆保険制度およびユニバーサル・ヘルス・カバレッジ(UHC)のコンセプトを理解することから始まります。もちろん、保険制度の話を細かく議論するとそれだけで相当な説明が必要になってしまいますので、ここではSDOHの議論に必要な要点のみまとめます。まず日本の国民皆保険制度は、1961年に導入され、特徴として① 国民全員を公的医療保険で保障、 ② 医療機関を自由に選べる、(フリーアクセス) ③ 安い医療費で高度な医療、 ④ 社会保険方式を基本としつつ、皆保険を維持するため、公費を投入していることが挙げられます。つまりSDOHの視点からは医療アクセスが非常に良いように考えられ、さらには経済的側面からも個人の医療費の負担が少ないと考えられているかと思います。近年は世代間格差、特に高齢者の負担率に関する議論が続いているものの、国民は誰もが医療サービスにアクセスでき、被用者保険と国民健康保険により漏れないようになっているというこの仕組みは、国際的にも非常に評価が高く、WHOや世界銀行も日本をUHCの優れた成功事例として取り上げています[12]。
WHOによれば、UHCとは、「すべての人々が基礎的な保健医療サービスを、必要なときに、負担可能な費用で享受できる状態」を指します。日本の国民皆保険制度はUHCの観点から国内外で称賛されています。UHCの実現のためにはそれぞれの社会保障制度、法律、文化的側面がかかわります。そのため、他の国の方策をそのまま自国に導入できるわけではありません。例えば、日本では「健康保険法」、「国民健康保険法」という法的に保障する基盤のもと地方自治体ごとの医療提供体制の整備も法的に規定されており、全国どこでも基本的な医療サービスが受けられることを制度的に支えています[13]。さらに、「健康増進法」や「地域包括ケアシステム」などによって、予防医療や高齢者ケアの分野においても医療へのアクセスと質を担保することが可能となっています。
一見極めて整理された法整備をはじめとして、日本の医療提供体制は極めて平等と思われがちですが、優れた国民皆保険制度があることにより、逆に例えば所得格差や地域格差などの社会的要因による、健康格差が見逃されがちであると考えられます。例えば、日本においても低所得層や非正規雇用者は、国民皆保険や無料での予防的枠組みが存在しているにもかかわらず、定期的な健康診断や予防医療の利用が遅れがちであり、結果として生活習慣病や慢性疾患の発見が遅れるケースが増えています[14]。国民皆保険における本質的な目的は、医療へのアクセスを平等に保障することですが、しかしSDOHに基づく健康格差の是正には、単に医療サービスを提供するだけでは不十分です。具体的には、所得格差や教育の機会不均等、労働環境の格差が健康に与える影響が重要視されています。これらの問題に対処するためには、健康保険制度や医療提供体制の見直しだけでなく、社会全体で健康リスクを最小限に抑えるための包括的な政策が求められます[15]。健康日本21(第二次)から健康寿命の延伸や健康格差の縮小を目標に掲げられています。(注釈:2000年、生活習慣病やその原因となる生活習慣の改善等 に関する課題について目標等を選定し、国民が主体的に取り組める新たな健康づくり運動 として「21世紀における国民健康づくり運動(健康日本21)」が策定されました。2013年から健康日本21(第二次)、そしてこの2024年度から健康日本21(第三次)に引き継がれています。
また、UHC・国民皆保険で医療アクセスが平等になっているという想定と、実際の地域間の医療提供体制には大きなギャップがあります。特に地方では、医師不足や医療リソースの偏在が課題となっており、都市部と比べて適切な医療を受ける機会が限られています。これは、離島や山間部の住民が高度な医療を受けるためには都市部への移動を余儀なくされるという状況を招いています[16],[17]。このような医療の提供体制や医療の質における地域差は、国民皆保険制度が本来理想とする平等な医療アクセスの実現を阻害する要因となっています。地方自治体や地域医療機関が積極的に対応しているとはいえ、解消しきれない構造的な問題があるため、遠隔医療の普及や地域包括ケアの強化などが急務とされるでしょう[18]。さらに例えば、健康格差の改善には日本全国の取り組み以外にも地域独自の取り組みも重要となってきます。例えば沖縄県における肝疾患の都道府県別年齢調整死亡率は他の都道府県よりかなり高いことが知られていますが[19]、飲酒励行社会などの社会学的な要素もかかわると考えられています(下図例)。
図3
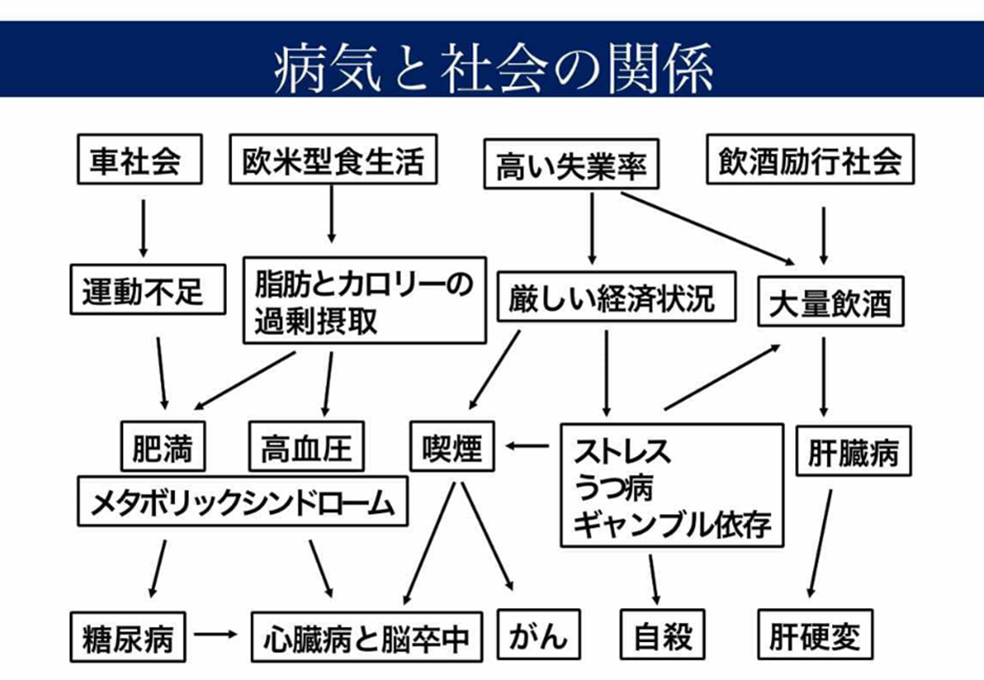
(今からでも遅くない病気にならない健康生活スタイル[20])
4.医療現場・個人レベルでのSDOHは違う文脈で重要となる
このように、日本独自の法整備、診療報酬体制や文化的・歴史的背景が複雑に絡んでいることを理解して健康格差の対策を行うことが重要となります。もう1つ別の視点をここでは提供しておきたいと考えます。ここまでマクロな視点、WHOのフレームワークの構造的な決定要因、特にPolitical contextに近い観点から課題をみてきました。レインボーモデルの外側からアプローチするイメージでとらえていただいてよいかと思います。健康格差というものをどこまで解消してゆくかについては実際の全体の政策における優先順位を考える、経済的な配分の話もかかわってくるでしょう。
本質的には健康格差をどこまで解消するかということに近いのですが、少し視点をミクロにしていただいて、違う文脈でSDOHの課題を見ていきましょう。前段落までの議論は疫学領域における一次・二次予防、疾患領域における一次予防の文脈としては比較的理解しやすいのですが、実際に疾患を持つミクロな「患者」などを考えたとき、特に重症化・再発予防領域におけるSDOHに関しては、まだまだ研究や検討が不足していると考えられます。そもそもこれまではSDOHは健康格差という文脈で議論されることが多かったのですが、近年は医療現場の意思決定・医療資源配分にはSDOHが影響し始めてきています。
非常に貴重な資源、たとえば臓器移植の文脈を考えましょう。心臓移植においては待機リストに対して臓器自体が不足していることは容易に想像できるでしょう。そのような場合にどうしても適応基準の問題、リストでの順番をどうするかという課題が浮上します。日本の心臓移植においては、「患者本人が移植の必要性を認識し、これを積極的に希望すると共に家族の協力が期待できるか?」という社会的サポートの有無を1つの条件として考慮することになっています。これは世界的にも珍しいことではなく、移植後には免疫抑制剤など必要な薬剤も多くアドヒアランス(患者さん自身が自分の病気を受け入れて、医師の指示に従って積極的に薬を用いた治療を受けること)が重要ですが、社会的サポートがない場合はアドヒアランスがどうしても低くなる、また移植後の予後・quality of life(以下QOL)が低くなるということも指摘されていました[21]。他の臓器、例えば腎移植等でも同様に社会的サポートの有無を、1つの移植リストの中での考慮に入れることとされています[22]。しかし、この社会的サポートの定義の曖昧さや、もともと社会経済的に困窮している人たちが移植提供の機会を失うリスクに関して、公平性の問題や、健康格差を拡大させているのではないかといった、倫理的な問題として議論が行われています[23],[24]。実際にはデータが不足していると考えられており[25]、無意識の思い込み(アンコンシャス・バイアス)も影響していると考えられています。
これは移植での社会的サポートという例ですが、移植という診療行為に限らず、またSDOHの要素とされるすべての因子が臨床的意思決定に影響を与える可能性があります。もっと近い例をあげましょう。心不全に効果がある、AとBという薬剤のセット(大体4種類ぐらいの薬としてください)があるとします。Aは医学的にはBより有効とされています。例えば、Aの方が5年生存率が3%高くなるとしましょう。ただし、Aは自己負担額が月に1万円、Bは月に1,000円だとします。このような場合、患者さんの経済状況によっては本人の希望によりBを希望されることもあります。地域の中核病院ではAで処方していたが、かかりつけの先生のところでは、患者本人の経済状況としてAの継続が厳しいのでBへの変更を希望されるということがあるわけです。UHCとは、「すべての人々が基礎的な保健医療サービスを、必要なときに、負担可能な費用で享受できる状態」となっていますが、個別の状況として負担可能なレベルをどのように考えるかがさらに必要になってきています。
近年のインバウンドのながれで訪日外国人が日本の保険を持たずに病院に受診することも増えましたので、診療にかかる費用を最初に、明確に提示することが必要だと認識され始めているかと思います。当然、循環器の集中治療・手術などではどのくらい悪くなるかが予測できないので、1か月を超える集中治療が必要な可能性を考えると、患者に数百万円から時には一千万円単位で患者自身が保有する保険を含めて支払えるかということを救急外来受診の時点で確認する必要が出てくるわけです。医療従事者の金銭的理解を深めるという点ではよい傾向ですが、実際には現場では健康格差、いや医療格差が自然発生することになってきていると感じます。医学的・生物学的な要素に加えて、多様化・個別化する個人にどのように対応するのかということを考えることは、マクロにみたSDOH の健康格差とは異なる視点を提供してくれます。実際には上のような場面では解決できないことも多いのですが、SDOHの課題について、日本において社会資源を活用する仕組みが構築されており、医療ソーシャルワーカー(MSW)・ケアマネージャーなどの専門家と相談して様々な制度を活用できます。緩和ケアの領域で、シシリー・ソンダーズが提唱した「Total Pain(全人的苦痛)」という概念があります。全人的苦痛には、身体的苦痛、精神的苦痛、スピリチュアルな苦痛、そして、社会的苦痛の4つがあり、SDOHを考慮するということは、社会的苦痛に対処するということで極めて患者中心的なアプローチとして考えられるでしょう。これはレインボーモデルを内側からアプローチすることとして理解できるかと思います。
5.現在の研究と取り組み
SDOHの要素が多くあることを考慮すると、これまでのような個別性の高い問題であることが想像されると思いますが、より効率的に問題を把握するにはスクリーニングなどで評価を行うことも重要だと考えられます。そこで心疾患領域でどのようにSDOHを評価するかについてのスクリーニング評価に関してのシステマティックレビューもありますが[26]、残念ながら包括的にSDOHの要素と考えられるものを網羅的に評価するツールはありませんでした。さらに、実際にはスクリーニングの効果すら現時点では不明確であり、米国予防医療専門委員会(United States Preventive Services Task Force, USPSTF)でもスクリーニングの害の要素を含めたフレームワークで考察されていますが、強く推奨されるような世界的に画一的な指標もありませんでした[27]。SDOHに対する画一的な介入方法も現時点ではないと言えると考えています。
以前インターネット調査を通じて日本の心血管疾患患者を対象に、SDOHが健康格差にどのような影響を与えているかを検討した結果を紹介します。このオンライン調査は、2023年11月に実施され、2,083人の患者に対してSDOHに関する19の要因について、自覚的な健康格差の認識を5段階のリッカート尺度で評価しました。その結果、雇用、食料不安、環境の質、貧困、幼少期の発達と教育、住宅の不安定性、医療サービスへのアクセスの7つの領域が健康格差に影響を与えていると認識されていました。若年層や高所得層、高学歴層、一人暮らしの患者は、健康の社会的決定要因による健康格差を強く認識しているという結果でした。貧困が健康格差に影響を与えていると高所得者層が認識する一方、低所得層は社会的決定要因が健康格差に与える影響を過小評価している可能性が示唆されています。不平等感の認識は国により異なるとされており、米国などは貧困層と富裕層の割合を過小評価しがちとされています[28]。韓国や日本においても自覚する不平等は幸福、満足度や健康に影響を与えると考えられており[29][30]、健康の社会的決定要因を含めた再分配政策においては注意が必要となると考えられます。
このように少しずつ課題を認めてきているものの、どのように対応するべきかが明確になっていない現状に対してまず医療従事者などへの啓発活動・知識の普及が行われています。令和4年度の医学教育コアカリキュラム改訂において、SDOHが組み込まれました[31]。近年日本プライマリ・ケア連合学会では「健康格差に対する見解と行動指針」を発表するなど精力的に地域を含む広域にわたる活動をされるようになっています[32]。しかし、実際には健康格差の観点でも、またはそもそもの死亡リスクが高い人は、日本のフリーアクセス環境および疾患自体から、プライマリケアというよりはより専門家にかかることが多くなります。しかし、残念ながらそのような専門診療科の医療従事者において「健康の社会的決定要因」という用語自体の認知度は極めて低いと言ってよいでしょう。
日本循環器学会では、2024年3月に発行された「多様性に配慮した循環器診療ガイドライン」[33]において、予防・疫学領域にとどまらず、医療現場における医療従事者もSDOHを意識した診療を進めるべきだと強調しています。このガイドラインは、医療提供者が患者の社会的背景や経済状況に配慮し、より個別化された医療を提供するための基準を示しており、SDOHを医療現場に浸透させる役割を果たすと考えています。Sex(性)が生物学的な差であるということ以上に、Gender(性別)という社会的・文化的な差はSDOHの構成要素の1つと近年考えられています[34]。実際には今回の多様性に配慮した循環器診療ガイドラインにおいてもGenderをSDOHとして取り扱うことも考慮したのですが、性差に関する医療的な視点が成熟できていない現時点ではまず別項目としてSDOHの全体像を理解していただくことに焦点を置いています。
さらには、先ほどのプライマリケアの医療従事者と専門領域の医療従事者のギャップなども埋めてゆく必要性があります。近年の在宅医療の推進、地域包括ケアの概念の認知度の向上、入院期間の短縮、外来治療の進歩により、医学的にも政策的にも地方や、高齢者であっても介護施設や在宅の領域にハイリスク患者が多く存在するようになってきました。このような場面においてケア移行で問題が起きることもあります。心不全を例にあげると、かかりつけの先生方と心不全の専門家では医療情報ですら重要視している観点が異なります[35]。実際にイベントリスクが高い患者の健康格差および、患者の個別の健康の社会的決定要因をどのように考えるかが喫緊の課題となってきています。近年のランダム化比較試験でのトレンドを考えると多くの薬剤・治療介入が必要となる一方、治療にかかる個人の自己負担費用の不安をはじめ、治療適応において社会的決定要因の要素がミクロの個人単位で課題となることは前述の通りです。
6.今後の政策提言と実行への展望
日本における健康の社会的決定要因(SDOH)に基づく政策提言において、既に疫学的側面からのアプローチは十分検討されてきていると思います。また地域包括ケアの文脈で在宅ケアや地域のリソースも拡充してきました。しかし、これらは主に比較的健康な人、もしくは高齢者に限定されたアプローチのように見えます。実際にはここからは医療現場の視点を踏まえた知見を加え、予防疫学領域と医療の間を補完しながら、働く世代を含めたSDOHを考慮した「ヘルスケア」を考察することが、今後の施策の基盤となります。医療従事者としての経験を通じて、SDOHに基づく政策提言には、医療リソースの不足や現場の課題を反映し、持続可能な介入を実現するための提言が必要です。特に留意すべきは以下の3点と考えます。
(ア)ハイリスク患者の理解・対応と自己責任論への警鐘
このようにSDOHの観点でも多様な個人が疾患に罹患し、重症化予防の枠組みに入ってゆきます。2つの観点で医療を超えた政策での考察が必要だと考えられます。1つは前述の通り、死亡などのイベントリスクが高い患者や疾患を持つ患者が地域や社会に戻る仕組みが出来上がってきているため、それらを医療の枠組みだけで支えるのは制度活用時に難しくなることも出てくると考えられます。労働安全衛生法下での一般健康診断のみならず、両立支援や、地域包括ケアの環境整備が必要かと考えられます。さらに医療を超えたヘルスケアサービスの仕組みづくりも急務でしょう。
もう1つは特に慢性疾患に関しての自己責任論に関しては注意が必要です。近年社会保障費の増加などもあり、高齢者などの世代間格差や難病への保障なども今後さらに議論が増えてくることもあるかと思います。その際に慢性疾患、特に「生活習慣病」などは自己責任論を持ち出すことに注意をする必要があります。「生活習慣病」の名称は日本においてメタボリックシンドロームと同じく、生活習慣に関連する多くの疾患の予防啓発に効果を発揮したことは言うまでもないですが、この自己責任論を医療従事者ですら用いてしまうことがあるため注意が必要です。もちろん、行動変容等に関してある程度自己管理、改善に対する努力を個人として行っていただく必要がありますが、今はライフコースアプローチ「胎児期,幼少期,思春期,青年期およびその後の成人期における物理的・社会的暴露による成人疾病リスクへの長期的影響」を考慮することも重要視されています。さらに、生まれる前のプレコンセプションケア、さらにゲノムや感染症疾患などの影響も少なくないのではないかとも考えられています。一部、非感染性疾患(NCD)として生活習慣病ととらえる枠組みもありますが、インフルエンザやコロナウイルスでの心血管疾患の発症増加や増悪を考えると、今後慢性疾患に対しては学術領域として考え方が変わってくる可能性があるかと想定されます。政策決定時にはこれらを考慮し、特にもっとも基本的な自己責任論に結び付けるような“スティグマ[36]”には注意が必要であると考えられます。
(イ)リソースの限界と政策的対応
日本では高齢化と人口減少が進む中、特に地方において医療リソースが逼迫しています。すべての地域で高度医療を維持することは財政的にも困難であり、医療従事者の不足が問題です。このため、医療施設の集約化や遠隔医療の推進が重要な政策課題となります。もちろん、これらに関してはこれまでにも取り組まれており、医療DX推進も進んでいます。しかし、医療機器はプログラム医療機器(SaMD:Software as a Medical Device)まで拡張しどこまでを医療としての枠組みで提供するかを問われます。また、革新的に高度な医療(例:TAVI(Transcatheter Aortic Valve Implantation:経カテーテル大動脈弁留置術)、分子標的薬、核酸医療など)は非常に高額で、それぞれの日本での活用に関して、これからも多くの議論が行われるでしょう。ドラッグラグ・デバイスラグという国際的な格差を縮めてきた日本ですが、ここからは選択の意思決定がさらに国民全体からの視点も併せて評価されるところに来ています。その適応決定の際に、移植のようにおそらくSDOHの要素が考慮されることになるかと想定されます。その時のためにも特に疾患を持つ患者のSDOHに関する研究をより推進しておくことが推奨されます。国を挙げての評価システムの構築と、アウトカムとの関連性の評価、そして介入方法の開発が期待されます。もちろん、制度ができるまでは現場の医療従事者の裁量によって患者中心性の高い医療は継続されると想定されていますが、喫緊の課題ではないかと考えます。
適応検討における、費用対効果に関しても、現場目線のより本質的に患者の生活の質を重視する患者報告アウトカム(PRO:patient reported outcome)の研究の推進が不十分です。日本でも費用対効果の検討に用いられているQALY(quality-adjusted life year)の限界が欧米では指摘されており、米国下院での議論においても、QALYに基づくリソース配分の公平性が問われています[37]。日本でも、このような背景を考慮し、QALYだけでなくどのような治療が日本の医療にとって質が高く、最も効果的で効率的なのかを考える体制が必要であると考えます。
(ウ)医療従事者のインセンティブ設計とその不足
医療従事者がより患者中心の質の高い医療を提供し、SDOHに基づくケアを提供するためには、何より人材育成が重要です。現時点では、エビデンスもインセンティブ設計も不足している点が大きな課題です。質の高い医療アクセスに関して、現時点では地域での医師の不足は大きな課題の1つです。厚生労働省が、都市部の病院に採用された臨床研修医を地方で一定期間働かせる仕組みの導入を検討しているというニュースがありました[38]。1つの政策介入の例としてとらえることが可能で、医師という提供者を再分配するという話です。前述のとおり、不平等は患者や市民のみならず、医師の中でもあり得ます。世代間での不平等性が既に議論となっているかと思います。医療従事者のWell-being・幸福も医療提供体制にとっては非常に重要だと考えられます。提供者自身の働き方や、Well-beingなくして、患者の社会的背景に対する介入やSDOHに基づいたケアに時間を割くことは難しいのが現状です。介入のはしご[39]に示されるように、介入にはいくつかのレベルがあります。負のインセンティブのみならず、適切に設計されれば、医療従事者が予防医療やSDOHに基づく包括的ケアにより積極的に取り組める環境が整います。したがって、引き続き報酬制度や評価基準の見直しを進め、医療従事者が社会的要因を考慮したケアに時間とリソースを割けるようにすることが必要です。もちろん、前述のとおり研究が必要となり、実際にまずどのようなSDOHに基づく介入が適切なのか、現実的なのか、その研究の上に現在の加算の要件に効果的であった介入をうまく組み込むことが求められます。これは政策側主導での研究が必要であると考えています。
References
[1] Marmot, M. Social determinants of health inequalities. Lancet 365, 1099–1104 (2005)
[2] WHO.Closing the gap in a generation: health equity through action on the social determinants of health - Final report of the commission on social determinants of health.
[3] Braveman, P., Egerter, S. & Williams, D. R. The social determinants of health: coming of age. Annu. Rev. Public Health 32, 381–398 (2011)
[4] Pickett, K. & Wilkinson, R. The Spirit Level. (Allen Lane, New Delhi, India, 2009)
[5] 『健康の社会的決定要因に関する世界会議~全ては公平性のために:概略報告書(リオデ ジャネイロ、ブラジル、2011 年 10 月 19-21 日
[6] World Health Organization Geneva. A Conceptual Framework for Action on the Social Determinants of Health
[7] 次期国民健康づくり運動プラン策定専門委員会厚生科学審議会地域保健健康増進栄養部会. 健康日本21(第2次)の推進に関する参考資料 (案)
[8] Dahlgren, G. &. M. W. Policies and strategies to promote social equity in health
[9] 近藤 克則藤野 善久. 健康の社会的決定要因(12)「健康格差への取り組みと健康影響評価」. 日本公衛誌 58, 300–305 (2011)
[10] Mackenbach, J. P. et al. Trends in health inequalities in 27 European countries. Proc. Natl. Acad. Sci. U. S. A. 115, 6440–6445 (2018)
[11] Woolf, S. H. & Braveman, P. Where health disparities begin: the role of social and economic determinants--and why current policies may make matters worse. Health Aff. (Millwood) 30, 1852–1859 (2011)
[12] Watahiki, N. & Matsushige, T. Workforce development for strengthening of social health protection is essential to achieve Universal Health Coverage. Journal of the National Institute of Public Health 69, 33–40 (2020)
[13] 厚生労働白書(19). 我が国の保健医療をめぐる これまでの軌跡
[14] 近藤克則. 健康格差縮小と21世紀型健康教育・ヘルスプロモーション. 日本健康教育学会誌 27, 369–377 (2019)
[15] Marmot, M. The Health Gap. (Bloomsbury Publishing PLC, 2015)
[16] Social Determinants of Health. (Brown Bear Press, Toronto, ON, Canada, 2016)
[17] 健康格差の実態と対策―JAGES における概要
[18] 健康日本21(第二次)最終評価報告書を公表します
[19] 厚生労働省. 令和5年度 (2023) 人口動態統計特殊報告 令和2年(2020)都道府県別年齢調整死亡率の概況
[20] 徳田安春, 岸本暢将 & 星哲哉. 今からでも遅くない病気にならない健康生活スタイル (2007)
[21] Dew, M. A. et al. The 2018 ISHLT/APM/AST/ICCAC/STSW recommendations for the psychosocial evaluation of adult cardiothoracic transplant candidates and candidates for long-term mechanical circulatory support. J. Heart Lung Transplant. 37, 803–823 (2018)
[22] Ladin, K. et al. A mixed-methods approach to understanding variation in social support requirements and implications for access to transplantation in the United States. Prog. Transplant. 29, 344–353 (2019)
[23] Ethics - General Considerations in Assessment for Transplant Candidacy - OPTN
[24] DePasquale, E. C. & Kobashigawa, J. A. Socioeconomic disparities in heart transplantation: A universal fix?: A universal fix? Circulation. Cardiovascular quality and outcomes vol. 9 693–694 (2016)
[25] OPTN to study data collection related social determinants of health - OPTN
[26] Suzuki, T. et al. Scoping Review of Screening and Assessment Tools for Social Determinants of Health in the Field of Cardiovascular Disease. Circ. J. (2023) doi:10.1253/circj.CJ-23-0443
[27] Davidson, K. W. et al. Developing Primary Care-Based Recommendations for Social Determinants of Health: Methods of the U.S. Preventive Services Task Force. Ann. Intern. Med. 173, 461–467 (2020)
[28] Hauser, O. P. & Norton, M. I. (Mis)perceptions of inequality. Curr. Opin. Psychol. 18, 21–25 (2017)
[29] Oshio, T. & Urakawa, K. The association between perceived income inequality and subjective well-being: Evidence from a social survey in japan. Soc. Indic. Res. 116, 755–770 (2014)
[30] Park, J. & Joshanloo, M. Power or opportunity? Perceived inequality on life satisfaction explained by reduced trust in South Korea. Asian J. Soc. Psychol. (2024) doi:10.1111/ajsp.12617
[31] 医学教育モデル・コア・カリキュラム関連. 文部科学省ホームページ
[32] 健康格差に対する見解と行動指針|一般社団法人 プライマリ・ケア連合学会
[33] 日本循環器学会 / 日本心臓病学会 / 日本心臓リハビリテーション学会 / 日本胸部外科学会合同ガイドライン. 2024 年改訂版 多様性に配慮した循環器診療ガイドライン
[34] Miani, C., Wandschneider, L., Niemann, J., Batram-Zantvoort, S. & Razum, O. Measurement of gender as a social determinant of health in epidemiology-A scoping review. PLoS One 16, e0259223 (2021)
[35] Kinugasa, Y. et al. Differences in Priorities for Heart Failure Management Between Cardiologists and General Practitioners in Japan. Circ. J. 85, 1565–1574 (2021)
[36] 「特定の属性に対して刻まれる負の烙印=スティグマ」(社会的偏見による差別)https://www.nittokyo.or.jp/modules/about/index.php?content_id=46
[37] Cohen, J. P. House Of Representatives Passes Bill To Ban Use Of QALYs In Federally Funded Healthcare Programs. Forbes
[38] 読売新聞オンライン. 都市部の病院に採用された臨床研修医、地方で一定期間働く仕組み導入へ…集中防ぐ狙い. 読売新聞オンライン
[39] 「介入のはしご」は、介入の強さと侵襲性を段階的に示すためのモデル。具体的には、介入を8つのレベルに分類し、介入の程度がどのくらい強いかを表現している。例えば、最も強い介入である「レベル1」では、対象者に選択の自由がなく、強制的に行動が決定される一方で、最も弱い介入である「レベル8」では、介入はモニタリングに留まり、対象者に直接的な影響を与えない。
https://www.e-healthnet.mhlw.go.jp/information/policy/n-005.html














































































_jpg_w300px_h200px.jpg)












































